ANEXO TÉCNICO NO. 1
SOPORTES DE COBRO
Actualizado por la Resolución 1885 de 2024
Mira cómo aplica la transitoriedad para 2025 Aquí
I. DENOMINACIÓN, DEFINICIÓN Y CONTENIDO:
A continuación, se enlistan los soportes de cobro que los prestadores de servicios de salud y proveedores de tecnologías en salud radicarán a las entidades responsables de pago:
1. Factura de venta en salud: La factura de venta en salud, es el primer soporte de cobro de la cuenta médica de la prestación de servicios o de la provisión de tecnologías en salud, que debe cumplir con las características y condiciones establecidas por la Unidad Administrativa Especial - Dirección de Impuestos y Aduanas Nacionales - DIAN y la Resolución 2275 de 2023 del Ministerio de Salud y Protección Social o la que la modifique o sustituya.
2. Registro de la atención de salud: Se soporta mediante el resumen de atención o la epicrisis según se haya prestado el servicio de salud en atención ambulatoria o, en el servicio de urgencias con observación, internación o procedimientos quirúrgicos.
2.1. Resumen de atención: Descripción especifica de la atención ambulatoria o la hoja de evolución de la historia clínica, el cual deberá contener:
2.1.1. Nombres y apellidos de la persona
2.1.2. Tipo y número de documento de identificación de la persona
2.1.3. Edad y sexo biológico de la persona
2.1.4. Servicio de ingreso de acuerdo con REPS
2.1.5. Hora y fecha de ingreso
2.1.6. Servicio de egreso de acuerdo con REPS
2.1.7. Anamnesis que incluya enfermedad actual, revisión por sistemas y antecedentes.
2.1.8. Examen físico
2.1.9. Interpretación de apoyos diagnósticos si aplica
2.1.10. Análisis
2.1.11. Diagnóstico
2.1.12. Plan de cuidado que incluye la solicitud del apoyo diagnóstico y terapéutico cuando se requiera, la información en salud, pautas sobre el autocuidado, signos de alarma y demás actividades relacionadas
2.1.13. Nombres, apellidos, tipo y número del documento de identificación del profesional facultado que diligencia el documento.
2.2. Epicrisis: Resumen de la historia clínica de la persona que ha recibido servicios de urgencia con observación, internación o procedimientos quirúrgicos, cuyo contenido se especifica a continuación.
2.2.1. Nombres y apellidos de la persona
2.2.2. Tipo y número de documento de identificación de la persona
2.2.3. Edad y sexo biológico de la persona
2.2.4. Servicio de ingreso de acuerdo con REPS
2.2.5. Hora y fecha de ingreso
2.2.6. Servicio de egreso de acuerdo con REPS
2.2.7. Hora y fecha de egreso
2.2.8. Motivo de consulta (Referido por la persona)
2.2.9. Enfermedad actual (respuesta mínima a las siguientes preguntas ¿Cuándo? ¿Cómo? Evolución, estado actual y tratamiento), Descripción de las condiciones que llevaron a la atención: Tiempo de evolución, desencadenantes, mitigadores, estado actual y tratamientos realizados (médicos o no médicos)
2.2.10. Antecedentes médicos, quirúrgicos, tóxicos alérgicos y los demás pertinentes de acuerdo a la atención recibida
2.2.11. Revisión por sistemas relacionada con la enfermedad actual
2.2.12. Hallazgos del examen físico, incluye signos vitales (Tensión Arterial, Frecuencia Cardiaca, Frecuencia Respiratoria, Temperatura, Saturación de oxígeno)
2.2.13. Diagnóstico de ingreso (presuntivos, confirmados y relacionados según la Clasificación Internacional de Enfermedades y el Listado de Enfermedades Huérfanas).
2.2.14. Conducta, incluye la solicitud de apoyo diagnóstico y el plan de manejo. No será necesario incluir los servicios asociados a la estancia.
2.2.15. Cambios en el estado de salud de la persona que conlleven a modificar la conducta, el manejo o justifiquen la estancia, incluye complicaciones o eventos adversos durante la estancia o procedimiento quirúrgico
2.2.16. Interpretación de los resultados de los procedimientos de apoyo diagnóstico y de todo aquello que justifique cambios o continuidad en el manejo o del diagnóstico
2.2.17. Justificación de indicaciones terapéuticas cuando éstas lo ameriten
2.2.18. Diagnósticos de egreso (presuntivos, confirmados y relacionados según la Clasificación Internacional de Enfermedades y el Listado de Enfermedades Huérfanas)
2.2.19. Condiciones generales a la salida de la persona (estado: vivo o muerto) y si hubiere incapacidad médica temporal incluir el número de días.
2.2.20. Plan de manejo ambulatorio incluye el manejo terapéutico, apoyo diagnóstico y consultas médicas generales o especializadas
2.2.21. Nombres, apellidos, tipo y número del documento de identificación del profesional tratante que diligencia el documento.
3. Resultados de los procedimientos de apoyo diagnóstico: Reporte que el profesional responsable hace de los procedimientos de apoyo diagnóstico. Tanto el resultado como la interpretación de cada uno de los apoyos diagnósticos solicitados deberá estar consignado en la historia clínica y ser conservados como anexo.
La interpretación se entiende en relación con el juicio clínico y no a la transcripción y análisis de cada uno de los parámetros incluidos en las ayudas diagnósticas de Laboratorio Clínico.
Para los casos excepcionales en los cuales se deben presentar soportes relacionados con el resultado o la interpretación de apoyos diagnósticos cuya obtención por razones técnicas supere el término de los veintidós (22) días hábiles de que trata el articulo 14 de la Resolución 2275 de 2023, o la que la modifique o sustituya, el soporte exigible será la evidencia de la ejecución del procedimiento de apoyo diagnóstico y el trámite para la interpretación o lectura, con el fin agilizar el reconocimiento y pago de la prestación de estos servicios de salud.
Para el caso de las ayudas diagnósticas de primer nivel conforme lo establecido en la Resolución 5261 de 1994, no será necesario adjuntar el Resultado de los procedimientos de apoyo diagnóstico, pero si deberá estar comentado en la epicrisis, resumen de atención u hoja de atención de urgencias, según aplique.
4. Descripción quirúrgica: Corresponde a la reseña de todos los aspectos médicos ocurridos como parte de un procedimiento quirúrgico, que recopila los detalles del o de los procedimientos.
Puede estar incluida en la epicrisis, de ser así, no será necesario enviarse la descripción quirúrgica como soporte adicional.
Contenido de la descripción quirúrgica:
4.1. Nombres y apellidos de la persona
4.2. Tipo de documento de identificación de la persona
4.3. Número de documento de identificación de la persona
4.4. Fecha de nacimiento
4.5. Hora de nacimiento (cuando la persona sea un neonato)
4.6. Sexo biológico de la persona
4.7. Descripción(es) de los procedimientos quirúrgicos realizados
4.8. Dispositivos médicos empleados, incluye material de osteosintesis.
4.9. Nombre de medicamentos relacionados con el procedimiento quirúrgico, no anestésicos (Denominación Común Internacional vigente)
4.10. Fecha y hora de inicio
4.11. Fecha y hora de terminación
4.12. Complicaciones y su manejo
4.13. Hallazgos quirúrgicos
4.14. Registro de muestras para patología: incluir la cantidad de especimenes para estudio
4.15. Diagnóstico prequirúrgico según la Clasificación Internacional de Enfermedades
4.16. Diagnóstico post quirúrgico según la Clasificación Internacional de Enfermedades
4.17. Nota aclaratoria del cirujano, si aplica.
4.18. Estado a la salida (vivo / muerto)
4.19. Nombres, apellidos, tipo y número del documento de identificación del cirujano (a) principal y ayudantes quirúrgicos, profesional en instrumentación quirúrgica y demás profesionales de la salud participantes
En el caso de contarse con la hoja de gastos de cirugía, que contiene la relación de los dispositivos médicos empleados, no es necesario diligenciar el numeral 4.8 y copia de ésta debe ser enviada.
5. Registro de anestesia: Corresponde a la reseña de todos los aspectos médicos ocurridos como parte de un acto anestésico que incluye la técnica empleada y el tiempo requerido, puede estar incluido en la epicrisis, de ser así, no debe enviarse como soporte adicional.
Contenido del registro de anestesia:
5.1. Nombres y apellidos de la persona
5.2. Tipo de documento de identificación de la persona
5.3. Número de documento de identificatión de la persona
5.4. Edad de la persona
5.5. Sexo biológico de la persona
5.6. Descripción(es) de los procedimientos realizados
5.7. Tipo de anestesia (local, regional o general)
5.8. Fecha y hora de inicio
5.9. Fecha y hora de terminación
5.10. Complicaciones y su manejo
5.11. Registro de medicamentos con sus especificaciones (DCI), incluye la aplicación de medicina transfusional
5.12. Estado a la salida (vivo / muerto)
5.13. Nombres, apellidos, tipo y número del documento de identificación del especialista en anestesiología y otros profesionales participantes
6. Comprobante de recibido del usuario: Corresponde a la confirmación posterior de prestación efectiva del servicio o provisión de la tecnología en salud por parte de la persona, su representante o cuidador, según aplique:
6.1. Para la prestación o el suministro de terapias, medicamentos, o dispositivos médicos fuera de un servicio de internación o de atención inmediata, el prestador de servicios de salud o proveedor de tecnologías en salud deberá demostrar la prestación o suministro de los mismos a la persona, su representante o cuidador, a través de medios tecnológicos que permitan la identificación de la persona, o cuando no sea posible, en otros instrumentos que puedan ser diseñados para tal efecto, que incluyan la firma y datos de identificación o, lo que las partes convengan en el acuerdo de voluntades.
6.2. En el caso de la atención de urgencias sin observación, la evidencia será la hoja de atención de urgencias y en la atención de urgencias con observación, así como en la internación será la epicrisis.
6.3. En los procedimientos quirúrgicos, la descripción quirúrgica o la epicrisis cuando esta incluya la descripción quirúrgica.
6.4. En la atención ambulatoria será el registro especifico de dicha atención.
6.5. Para las interconsultas, la hoja de evolución de la historia clinica, en los formatos de registro específico correspondientes que tenga determinado el prestador de servicios de salud.
7. Soporte de traslado o transporte:
7.1. Hoja de traslado asistencial de pacientes: El servicio de traslado asistencial de pacientes deberá estar soportado con la hoja de traslado, la cual contiene el resumen de las condiciones y procedimientos practicados durante el traslado de la persona, en los términos del artículo 106 de la Resolución 2366 de 2023 o la que la modifique o sustituya.
Contenido de la hoja de traslado asistencial de personas:
7.1.1. Hoja de traslado primario asistencial de personas:
7.1.1.1. Nombres y apellidos de la persona
7.1.1.2. Tipo y número de documento de identificación de la persona
7.1.1.3. Edad y sexo biológico de la persona
7.1.1.4. Hora del despacho
7.1.1.5. Hora de llegada al lugar de la escena
7.1.1.6. Triage del paciente en escena
7.1.1.7. Hora de salida del lugar de la escena
7.1.1.8. Procedimientos realizados durante el traslado
7.1.1.9. Medicamentos en DCI y dispositivos médicos utilizados durante el traslado
7.1.1.10. Código de traslado según la Clasificación Única de Procedimientos en Salud (CUPS)
7.1.1.11. Lugar de origen (Código REPS o departamento, municipio, localidad, barrio o dirección)
7.1.1.12. Hora de llegada de la ambulancia al servicio.
7.1.1.13. Código REPS de la Institución receptora
7.1.1.14. Hora de recepción del paciente por la institución
7.1.1.15. Estado del paciente al ingreso (vivo o muerto)
7.1.1.16. Nombres, apellidos, tipo y número del documento de identificación del acompañante y relación con la persona, cuando aplique
7.1.1.17. Nombres, apellidos, tipo y número del documento de identificación de la tripulación correspondiente, de acuerdo con lo definido en la Resolución 3100 de 2019 o la que la modifique o sustituya.
7.1.1.18. Nombres, apellidos, tipo y número del documento de identificación del profesional, tecnólogo o técnico de salud que recibe a la persona en el caso que sea un prestador de servicios de salud.
7.1.2. Hoja de traslado secundario asistencial de personas:
7.1.2.1. Nombres y apellidos de la persona
7.1.2.2. Tipo y número de documento de identificación de la persona
7.1.2.3. Edad y sexo biológico de la persona
7.1.2.4. Grupo de servicio al cual es trasladada la persona (Anexo Técnico de la Resolución 3100 de 2019 ola que la modifique o sustituya)
7.1.2.5. Procedimientos realizados durante el traslado
7.1.2.6. Medicamentos en DCI y dispositivos médicos utilizados durante el traslado
7.1.2.7. Código de traslado según la Clasificación Única de Procedimientos en Salud (CUPS)
7.1.2.8. Fecha y hora de inicio del recorrido
7.1.2.9. Lugar de origen (Código REPS o departamento, municipio, localidad, barrio o dirección)
7.1.2.10. Fecha y hora de finalización del recorrido
7.1.2.11. Lugar de destino (Código REPS o departamento, municipio, localidad, barrio o dirección)
7.1.2.12. Estado al finalizar el traslado (vivo / muerto)
7.1.2.13. Si el traslado es redondo, especificar las horas de espera. Se entiende por traslado redondo aquel en el cual la persona es llevada a otro prestador para la realización de un procedimiento y la ambulancia espera y retorna la persona al prestador de origen.
7.1.2.14. Distancia del recorrido según corresponda.
7.1.2.15. Kilómetros o millas iniciales
7.1.2.16. Kilómetros o millas finales
7.1.2.17. Nombres, apellidos, tipo y número del documento de identificación del acompañante y relación con la persona, cuando aplique
7.1.2.18. Nombres, apellidos, tipo y número del documento de identificación de la tripulación correspondiente, de acuerdo con lo definido en la Resolución 3100 de 2019 o la que la modifique o sustituya
7.1.2.19. Nombres, apellidos, tipo y número del documento de identificación del profesional, tecnólogo o técnico de salud que recibe a la persona en el caso que sea un prestador de servicios de salud.
En caso de requerir ingreso a un prestador de servicios de salud durante el recorrido por complicaciones o deterioro del estado clínico en el traslado, se deberá justificar la causa e informar el nombre del prestador, kilómetros de desviación y tiempo utilizado para la atención de la persona.
7.2. Soporte del transporte no asistencial ambulatorio de la persona: El servicio de transporte no asistencial ambulatorio de la persona, definido en el articulo 107 de la Resolución 2366 de 2023 o la que la modifique o sustituya, estará soportado por el tiquete de transporte de pasajeros reglamentado por la DIAN y el registro en el archivo 3.7 del artículo 5 de la Resolución 2275 de 2023 o la que la modifique o sustituya. En casos excepcionales donde no se cuente con este tiquete, el comprobante podrá ser concertado entre las partes.
8. Prestación de servicios una vez agotada la cobertura de SOAT, ADRES o la entidad que haga sus veces:
8.1. Copia de la Factura de venta por el cobro a la aseguradora SOAT, ADRES o la entidad que haga sus veces: Para el cobro de la prestación de los servicios de salud y el transporte al centro asistencial de las víctimas de accidentes de tránsito, una vez agotada la cobertura del Seguro Obligatorio de Accidentes de Tránsito - SOAT, según lo establecido en el artículo 2.6.1.4.2.3 del Decreto 780 de 2016 ola norma que lo modifique o sustituya, los prestadores de servicios de salud deben presentar la copia de la factura de venta de los servicios y tecnologías en salud que fueron prestados, siguiendo el orden cronológico, a la aseguradora que expidió la póliza la Administradora de Recursos del Sistema General de Seguridad Social en Salud - ADRES o la entidad que haga sus veces, a la entidad promotora de salud entidad adaptada, y a la Administradora de Riesgos Laborales, cuando aplique, sin que estas puedan objetar los valores facturados al primer pagador.
En todo caso, es responsabilidad del prestador de servicios de salud cerciorarse que lo facturado a la aseguradora que expidió el SOAT, a la ADRES o la entidad que haga sus veces, agote la cobertura de la que ésta es responsable antes de facturarle a la EPS, entidad adaptada o ARL, o si ya facturó, dar alcance con notas débito o crédito según corresponda.
8.2. Factura de venta del material de osteosíntesis expedida por el proveedor: De realizarse procedimientos quirúrgicos que incluyan material de osteosíntesis por accidentes de tránsito amparados con la póliza SOAT, la ADRES o la entidad que haga sus veces, será obligatorio adjuntar la factura del material expedida por el proveedor del prestador. No aplica cuando se haya pactado lo correspondiente en el acuerdo de voluntades entre las entidades responsables de pago y los prestadores de servicios de salud o proveedores de tecnologías en salud.
9. Orden o prescripción facultativa: Documento en el que el profesional de la salud tratante ordena o prescribe los servicios o las tecnologías en salud a una persona. Para la prescripción de medicamentos, debe cumplirse lo dispuesto en los artículos 2.5.3.10.15 y 2.5.3.10.16 del Decreto 780 de 2016 ola norma que lo modifique o sustituya.
Los servicios y tecnologías en salud de intervenciones que hacen parte de las RIAS y cuya orden depende únicamente de variables demográficas tales como sexo y edad, no requieren la prescripción facultativa.
10. Lista de precios: Documento que relaciona el precio al cual el prestador de servicios de salud o proveedor de tecnologías en salud factura las tecnologías en salud cuando estas no se encuentran incluidas en el listado de precios que hace parte del acuerdo de voluntades o en los casos de atención sin contrato. No incluye las tecnologías en salud sujetas a regulación de precios.
Los servicios y tecnologías en salud incluidos en el listado de precios se expresarán con los códigos establecidos en las tablas de referencia estandarizadas y publicadas por este Ministerio y el Instituto Nacional de Vigilancia de Medicamentos y Alimentos - INVIMA, los cuales son de uso obligatorio en el Sistema General de Seguridad Social en Salud — SGSSS, en los casos que aplique.
11. Hoja de atención de urgencia: Es el registro de la atención en salud en el servicio de urgencias, para aquellos casos en los cuales la persona no requirió observación, ni internación. Incluye la interpretación del apoyo diagnóstico por parte del profesional correspondiente o la descripción y resultado cuando se hayan realizado procedimientos no quirúrgicos o procedimientos de pequeña cirugía y los dispositivos médicos utilizados, según aplique.
12. Hoja de atención odontológica: Es la hoja en donde se registran los datos de la valoración en salud bucal, incluyendo los datos clínicos relacionados, la condición inicial de la cavidad bucal y sus estructuras relacionadas, odontograma y periodontograma, cuando aplique, la evolución del tratamiento odontológico realizado y la interpretación de las ayudas diagnosticas. Aplica en la valoración de la salud bucal inicial y en la final, cuando se hubieran ejecutado procedimientos terapéuticos.
13. Hoja de administración de medicamentos: Corresponde al reporte detallado de la administración de medicamentos realizada directamente por el profesional correspondiente.
Contenido de la hoja de administración de medicamentos:
13.1. Nombres y apellidos de la persona
13.2. Tipo y número de documento de identificación de la persona
13.3. Edad y sexo biológico de la persona
13.4. Nombre del medicamento (principio activo), concentración, forma farmacéutica y, unidad de medida.
13.5. Posología, incluye dosis e intervalos de tiempo de su administración
13.6. Vía de administración
13.7. Fecha y hora de administración
13.8. Nombres, apellidos, tipo y número de documento de identificación del profesional que lo administró
14. Registro Individual de Prestación de Servicios de Salud (RIPS): Soporte obligatorio que incluye el detalle de cargos de la factura de venta en salud, la información relacionada con el tipo de pago compartido o copago, cuota moderadora y el valor de los mismos, así como los demás campos reglamentados mediante la Resolución 2275 de 2023 o la que la modifique o sustituya, validado mediante el mecanismo único dispuesto por este Ministerio, obteniendo el Código Único de Validación - CUV.
15. Evidencia del envío del trámite respectivo: Corresponde a la evidencia del envío del informe de atención de urgencias, de la solicitud de autorización y, de la solicitud de referencia y/o contrarreferencia, por parte del prestador de servicios de salud, así como la autorización emitida por parte de la entidad responsable de pago, mediante los canales de relacionamiento y a los mecanismos de entrega y actualización de información pactados y disponibles para el trámite.
II. LISTADO DE SOPORTES DE COBRO SEGÚN MODALIDAD DE PAGO:
1. Listado máximo estándar de soportes de cobro para todas las modalidades de pago prospectivas:
1.1. Factura de venta en salud
1.2. Copia de la hoja de atención de urgencias o epicrisis, según aplique
1.3. Copia de la hoja de administración de medicamentos, si aplica
1.4. Copia del comprobante de recibido del usuario, si aplica
1.5. Interpretación de los apoyos diagnósticos en la hoja de atención de urgencias, si aplica
1.6. Copia del resumen de atención o epicrisis, si aplica
1.7. Copia de la descripción quirúrgica, si aplica
1.8. Copia del registro de anestesia, si aplica
1.9. Reportes normativos relacionados con las intervenciones individuales para la promoción y el mantenimiento de la salud, atención de población materno perinatal y con condiciones crónicas y de alto costo, si aplica según la periodicidad definida de acuerdo a la normatividad vigente, o en su defecto a la periodicidad pactada previamente entre las partes para cada tipo de reporte, durante los procesos de seguimiento y monitoreo de los acuerdos de voluntades
1.10. Registro Individual de Prestación de Servicios de Salud - RIPS
1.11. Evidencia del envío del trámite respectivo, si aplica.
2. Listado estándar de soportes de cobro según tipo de prestaciones para la modalidad de pago por evento
2.1. Consultas en la atención ambulatoria, excepto odontología:
2.1.1. Factura de venta en salud
2.1.2. Copia dé la orden o prescripción facultativa.
2.1.3. Copia del registro especifico de la atención ambulatoria
2.1.4. Registro Individual de Prestación de Servicios de Salud - RIPS
2.1.5. Evidencia del envío del trámite respectivo, si aplica
2.2. Consultas y procedimientos odontológicos en la atención ambulatoria:
2.2.1. Factura de venta en salud
2.2.2. Copia de la orden o prescripción facultativa.
2.2.3. Copia de la hoja de atención odontológica
2.2.4. Copia del registro especifico de la atención ambulatoria
2.2.5. Registro Individual de Prestación de Servicios de Salud - RIPS
2.2.6. Evidencia del envío del trámite respectivo, si aplica
2.3. Procedimientos de apoyo diagnóstico en la atención ambulatoria:
2.3.1. Factura de venta en salud
2.3.2. Copia de la orden o prescripción facultativa.
2.3.3. Copia de los resultados o interpretación de los procedimientos de apoyo diagnóstico según aplique.
2.3.4. Registro Individual de Prestación de Servicios de Salud - RIPS
2.3.5. Evidencia del envío del trámite respectivo, si aplica
2.4. Procedimientos de complementación terapéutica en la atención ambulatoria:
2.4.1. Factura de venta en salud
2.4.2. Copia de la orden o prescripción facultativa.
2.4.3. Copia del registro específico de atención ambulatoria
2.4.4. Copia de la planilla de recibido firmada o medio tecnológico de recibido
2.4.5. Registro Individual de Prestación de Servicios de Salud - RIPS
2.4.6. Evidencia del envío del trámite respectivo, si aplica
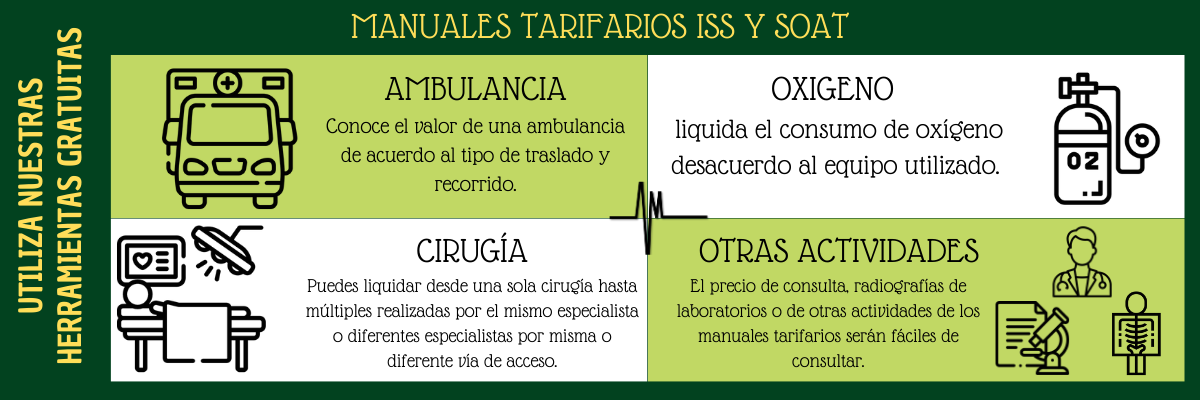
2.5. Medicamentos (incluye oxígeno y equipo de administración) y APME de uso ambulatorio:
2.5.1 Factura de venta en salud
2.5.2 Copia de la orden o prescripción facultativa.
2.5.3 Copia del comprobante de recibido del usuario
2.5.4 Copia de la hoja de administración de medicamentos, si aplica
2.5.5 Registro Individual de Prestación de Servicios de Salud - RIPS
2.5.6 Evidencia del envio del trámite respectivo, si aplica
2.6. Dispositivos médicos (incluye equipo) de uso ambulatorio:
2.6.1 Factura de venta en salud
2.6.2 Copia de la orden o prescripción facultativa.
2.6.3 Copia de la planilla de recibido firmada o medio tecnológico de recibido
2.6.4 Registro Individual de Prestación de Servicios de Salud — RIPS. No aplica en los proveedores de tecnologías en salud que no prestan directamente servicios de salud a la persona.
2.6.5 Evidencia del envío del trámite respectivo, si aplica.
2.7. Atención de urgencias:
2.7.1 Factura de venta en salud
2.7.2 Copia de la hoja de atención de urgencia o epicrisis en caso de haber estado en observación
2.7.3 Copia de la hoja de administración de medicamentos
2.7.4 Interpretación de los procedimientos de apoyo diagnóstico en la hoja de atención de urgencia o epicrisis en caso de haber estado en observación
2.7.5 Copia de la lista de precios de las tecnologías en salud no incluidos en el listado anexo al acuerdo de voluntades o cuando no haya contrato
2.7.6 Copia de la factura o detalle de cargos por el cobro al SOAT, la ADRES o la entidad que haga sus veces, en caso de accidente de tránsito
2.7.7 Registro Individual de Prestación de Servicios de Salud - RIPS
2.7.8 Evidencia del envío del trámite respectivo, si aplica
2.8. Servicios dé internación o procedimientos quirúrgicos:
2.8.1. Factura de venta en salud
2.8.2. Copia de la orden o prescripción facultativa.
2.8.3. Copia de la epicrisis.
2.8.4. Copia de la hoja de administración de medicamentos
2.8.5. Interpretación de los procedimientos de apoyo diagnóstico en la epicrisis
2.8.6. Copia de la descripción quirúrgica, si aplica
2.8.7. Copia del registro de anestesia, si aplica
2.8.8. Copia de la lista de precios de las tecnologías en salud no incluidos en el listado anexo al acuerdo de voluntades o cuando no haya contrato
2.8.9. Copia de la factura o detalle de cargos por el cobro al SOAT, la ADRES o la entidad que haga sus veces, en caso de accidente de tránsito
2.8.10. Registro Individual de Prestación de Servicios de Salud - RIPS
2.8.11. Evidencia del envío del trámite respectivo, si aplica
2.9. Transporte asistencial o no asistencial de personas:
2.9.1. Factura de venta en salud
2.9.2. Copia de la orden o prescripción facultativa.
2.9.3. Copia de la hoja de administración de medicamentos, si aplica
2.9.4. Copia de la hoja de traslado asistencial de pacientes, el tiquete de transporte de pasajeros para el transporte no asistencial, reglamentado por la DIAN, de la empresa que presta el servicio según aplique o el pactado por las partes en caso de excepción.
2.9.5. Registro Individual de Prestación de Servicios de Salud - RIPS
2.9.6. Evidencia del envío del trámite respectivo, si aplica
3. Intervenciones individuales para la promoción y el mantenimiento de la salud, atención de población materno perinatal y con condiciones crónicas y de alto costo
Independientemente de la modalidad de pago pactada, cuando se contemple la ejecución de dichas acciones, el soporte de cobro deberá comprender:
3.1. Factura de venta en salud
3.2. Registro Individual de Prestación de Servicios de Salud — RIPS
Para estas intervenciones individuales, deberá cumplirse con los reportes normativos a partir de los cuales se genera información de obligatorio cumplimiento relacionada con esas poblaciones, de acuerdo con la normatividad vigente. Sino existe normatividad al respecto, dichos reportes se harán de acuerdo con la periodicidad pactada previamente entre las partes para cada tipo de reporte, durante los procesos de seguimiento y monitoreo de los acuerdos de voluntades.
4. Intervenciones Colectivas
Independientemente de la modalidad de pago pactada, cuando se contemple la ejecución de dichas acciones, el soporte de cobro deberá comprender
4.1. Factura de venta en salud
4.2. Registro Individual de Prestación de Servicios de Salud — RIPS.
Para estas intervenciones colectivas, deberá cumplirse con el lineamiento operativo dispuesto en la Resolución 518 de 2015, modificada por la Resolución 3280 de 2018 y por la Resolución 295 de 2023 o aquellas que las modifiquen o sustituyan, el cual será un anexo técnico del convenio o contrato del PIC y contendrá como mínimo: el nombre de la estrategia; la intervención; el talento humano que conformará los equipos básicos en salud; la definición de territorio y micro territorio, el costo, la población sujeto, el lugar de ejecución, el entorno, la cantidad de actividades a ejecutar y trimestre que refleje de forma clara costos directos, indirectos, las orientaciones o especificaciones técnicas para la ejecución de las actividades, el indicador (es) de producto y resultado, criterios y soportes requeridos para la auditoría y evaluación técnica, administrativa y financiera incluida la presentación de los RIPS con los CUPS, según la naturaleza el acuerdo de voluntades. Así como, los soportes de ejecución de otras actividades que no estén incluidas en el listado de códigos CUPS.